El síndrome de Raynaud, conocido también como enfermedad o fenómeno de Raynaud, se caracteriza por una alteración en la circulación sanguínea de las manos y de los pies, pudiendo afectar también los dedos, nariz y lóbulos de las orejas.
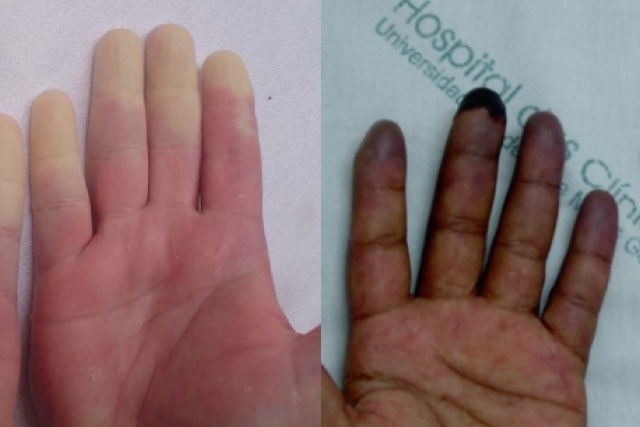
La coloración de la piel varía bruscamente, volviéndose inicialmente pálida y fría, pasando a azul o morada y por fin, la piel vuelve a tener su coloración rojiza, normal.
La causa que lleva al cambio repentino del color de esas zonas es desconocida, pero los estudios revelan que puede estar asociada con la exposición al frío y con cambios emocionales bruscos, por lo que esta enfermedad es más frecuente en las mujeres. Su primer episodio ocurre comúnmente antes de los 40 años.
Principales síntomas
Los síntomas del síndrome de Raynaud son:
- Cambios en el color de los dedos, que inicialmente se tornan pálidos y luego se vuelven más morados debido a la falta de oxígeno en la región;
- Sensación pulsátil en el área afectada;
- Hormigueo;
- Hinchazón de la mano;
- Dolor o sensibilidad;
- Aparecen pequeñas erupciones en la piel;
- Cambios en la textura de la piel.
Los síntomas del síndrome de Raynaud surgen principalmente por el frío extremo o la exposición a temperaturas más bajas durante un período prolongado, además de que también pueden presentarse como consecuencia de mucho estrés.
Normalmente, medidas sencillas como evitar el frío y utilizar guantes o medias gruesas en el invierno son suficientes para aliviar los síntomas y disminuir el malestar que ocasiona. Sin embargo, cuando los síntomas no se alivian con estas medidas, es importante consultar al médico general para que se puedan realizar exámenes que permitan identificar la causa del síndrome de Raynaud e indicar el tratamiento más adecuado.
Cómo confirmar el diagnóstico
El diagnóstico del síndrome de Raynaud debe ser realizado por el reumatólogo o médico general, el cual debe hacer una exploración física en la que se observen los signos y síntomas que la persona presenta y evaluar los antecedentes médicos.
Además, para descartar otras situaciones que presenten síntomas similares, como inflamación, enfermedades autoinmunes, sabañones o alergia al frío, por ejemplo, el médico puede indicar la realización de algunas pruebas, como examinar anticuerpos antinucleares o la velocidad de sedimentación globular (VSH), por ejemplo.
Causas del síndrome de Raynaud
La principal causa del síndrome de Raynaud es la exposición constante o prolongada al frío, lo que resulta en cambios en la circulación sanguínea como resultado del estrechamiento de los vasos. Esto promueve la disminución del flujo de sangre y, como consecuencia, la distribución de oxígeno hacia la piel.
Sin embargo, este fenómeno también puede producirse debido a otras situaciones, conocida en estos casos como síndrome de Raynaud secundario, como por ejemplo:
- Esclerodermia;
- Polimiositis y dermatomiositis;
- Artritis reumatoide;
- Síndrome de Sjögren;
- Hipotiroidismo;
- Síndrome del túnel del carpo;
- Policitemia vera;
- Crioglobulinemia.
Además, el fenómeno de Raynaud puede manifestarse como consecuencia del uso de algún medicamento, tabaquismo y realización de actividades que impliquen movimientos repetitivos.
Cómo se realiza el tratamiento
El síndrome de Raynaud generalmente no necesita tratamiento específico, siendo recomendado, en la mayoría de los casos, que la región sea calentada para que la circulación sea activada y restablecida. Sin embargo, es importante acudir al médico en caso de que los síntomas persistan o las extremidades se vuelvan oscuras, ya que puede indicar que está ocurriendo la muerte de los tejidos debido a la falta de oxígeno, pudiendo ser necesario amputar la región afectada.
Para evitar la necrosis, se recomienda evitar lugares fríos y usar guantes y medias gruesas en invierno, por ejemplo. Además, se recomienda no fumar, pues la nicotina también puede interferir en la circulación sanguínea, reduciendo la cantidad de sangre que llega a las extremidades.
Sin embargo, cuando las extremidades permanecen constantemente frías y blanquecinas, el médico puede recomendar el uso de algunos medicamentos, como nifedipina, diltiazem, prazosina o nitroglicerina en pomada, por ejemplo. Vea para qué sirve la nitroglicerina y en qué dosis tomar.
