La phlébite est une inflammation de la couche interne des vaisseaux sanguins les plus superficiels. Elle est fréquente dans les veines des jambes, des chevilles et des pieds, mais peut toucher n'importe quelle veine du corps, provoquant des symptômes tels que gonflement, rougeur et douleur locale.
Cette inflammation peut être due à une lésion de la veine, comme un traumatisme, une intervention chirurgicale, l'utilisation d'un cathéter pour administrer des médicaments ou l'irritation de la veine après l'injection d'un médicament. De plus, elle peut également être due à des modifications de la circulation sanguine, qui peuvent favoriser la formation de caillots à l'intérieur de la veine, auquel cas il s'agit d'une thrombophlébite.
Le traitement de la phlébite doit être effectué par un angiologue ou un médecin généraliste, en fonction de sa gravité. Le repos, le port de bas de contention, des compresses et des médicaments anti-inflammatoires ou, si nécessaire, anticoagulants peuvent être indiqués.
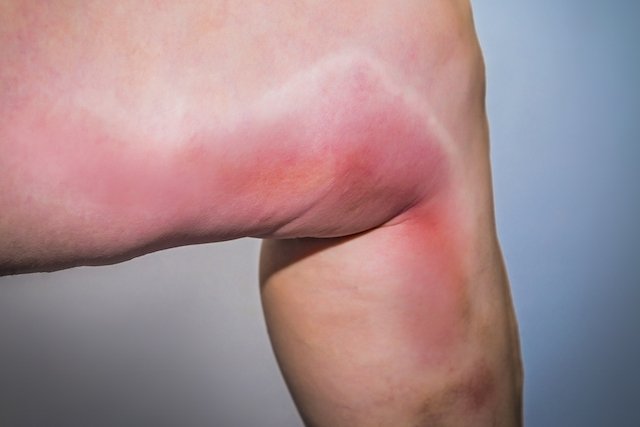
Symptômes de phlébite
Les principaux symptômes de phlébite sont:
- Douleur à la palpation de la zone;
- Gonflement et rougeur locale;
- Chaleur de la zone concernée;
- Sensation de lourdeur ou d'engourdissement du membre affecté;
- Veines saillantes, semblables à des vergetures rouges;
- Masse dure sous la peau, que l'on peut sentir à la palpation;
- Fièvre.
Il est important de consulter un angiologue ou un médecin généraliste dès l'apparition de symptômes faisant penser à une phlébite, afin de réaliser davantage examens et de poser le diagnostic. Une fois le type de phlébite identifié, un traitement adéquat sera mis en place par le médecin.
Phlébite ou thrombophlébite
La phlébite est l'inflammation de la paroi d'un vaisseau sanguin superficiel ou profond, sans la formation d'un caillot. Cependant, cette inflammation peut restreindre la circulation sanguine locale et entraîner l'accumulation de plaquettes dans la paroi des vaisseaux sanguins et entraîner la formation de caillots.
Ainsi, lorsqu'il existe une inflammation d'un vaisseau sanguin et la formation d'un caillot de sang de façon simultanée, on parle de thrombophlébite ou de thrombose veineuse.
Comment confirmer le diagnostic
Le diagnostic de phlébite est posé par l'angiologue ou le médecin généraliste à travers l'évaluation des symptômes, l'examen physique de la région affectée et les antécédents personnels et familiaux de maladies circulatoires et cardiovasculaires.
Pour confirmer le diagnostic, le médecin peut évaluer le taux des D-dimères par un examen sanguin pour juger la coagulation sanguine ou utiliser des examens d'imagerie tels que l'échographie, l'écho-doppler ou le CT-scan afin de confirmer le diagnostic et d'exclure d'autres affections présentant des symptômes similaires.
Types de phlébite
La phlébite peut être classifiée en différents types suivant la localisation du vaisseau sanguin affecté. Ainsi, on retrouve:
- Phlébite superficielle: affecte principalement les veines superficielles puisque le caillot de sang se forme en dessous de la surface de la peau. Elle est en principe sans danger et les symptômes sont plus évidents et faciles à traiter. Cependant, elle peut entraîner l'apparition d'infections ou de plaies sur la peau, voire d'une infection du sang ;
- Phlébite profonde: survient quand le caillot se forme dans une veine profonde, au diamètre important. Elle fait référence aux veines de la jambe et de la cuisse, par exemple. Ce type de phlébite doit être prise en charge rapidement, car elle présente un risque important pour la santé voire pour la vie du patient.
La phlébite aussi bien superficielle que profonde, peut réduire la circulation sanguine locale et favoriser l'accumulation de plaquettes à l'intérieur du vaisseau sanguin et la formation de caillots, appelés thrombophlébite veineuse superficielle ou thrombose veineuse profonde (TVP).
Les caillots peuvent se détacher du vaisseau sanguin initial et atteindre d'autres zones du corps, notamment les poumons, provoquant une embolie pulmonaire, qui est une affection grave et potentiellement mortelle. En savoir plus sur l'embolie pulmonaire et ses symptômes.
Causes possibles
La phlébite est causée par la formation d'un caillot de sang sans une veine. Elle est causée par une inflammation de la paroi du vaisseau sanguin due à un traumatisme, une infection, une réduction du flux sanguin ou une irritation du vaisseau sanguin, par exemple.
Certains facteurs peuvent augmenter le risque de développer une phlébite, tels que:
- Antécédents de maladies thromboemboliques veineuses;
- Utilisation de cathéter intra-veineux au-delà de 48 heures;
- Certains médicaments intra-veineux qui peuvent provoquer une irritation des veines, tels que certains antibiotiques ou le chlorure de potassium;
- Manque de mouvement dans les jambes, qui peut résulter d'une intervention chirurgicale ou d'un long voyage en voiture, en bus ou en avion;
- Blessures aux bras ou aux jambes;
- Traumatisme veineux, comme une intervention chirurgicale ou une fracture d'un os;
- Obésité et mode de vie sédentaire;
- Tabagisme;
- Déshydratation;
- Varices dans les jambes;
- Thrombophilie;
- Infection généralisée;
- Cancer;
- Grossesse;
- Traitement hormonal substitutif à base d'œstrogènes ou utilisation de pilules contraceptives combinées.
La phlébite peut affecter n'importe quelle zone du corps, cependant les jambes, les pieds et les bras sont les plus touchées, puisqu'ils sont davantage exposés aux blessures et susceptibles d'avoir des varices.
L'organe sexuel masculin peut également être touché, car l'érection peut provoquer un traumatisme des vaisseaux sanguins et une modification de la circulation sanguine dans la région. Cette altération augmente le risque de coagulation et peut entraîner une thrombophlébite de la veine dorsale superficielle du pénis.
En quoi consiste le traitement
Le traitement de la phlébite doit être guidé par un angiologue ou un médecin généraliste en fonction du type de phlébite, de la gravité des symptômes et des maladies associées.
Les principaux traitements de la phlébite sont:
1. Porter des bas de contention
En cas de phlébite superficielle, le médecin peut recommander l'utilisation de bas de contention afin d'améliorer la circulation sanguine et de faciliter le retour du sang vers le cœur, tout en réduisant le gonflement de la jambe et en soulageant la douleur.
L'utilisation de bas de contention doit être prescrite par un médecin de façon individualisée. Par ailleurs, il est important de retirer les bas de contention la nuit et de les remplacer tous les 6 mois, car avec les lavages, ils perdent leur élasticité.
2. Surélever le membre affecté
Le fait de surélever le membre affecté au-dessus du niveau du cœur permet de réduire le gonflement, d'améliorer la circulation sanguine et l'apport d'oxygène aux tissus ainsi que d'empêcher la formation de caillots à l'intérieur des vaisseaux sanguins. Cette pratique peut être effectuée pendant 30 minutes, trois ou quatre fois par jour.
Par ailleurs, réaliser des courtes promenades peut empêcher la formation de caillots et appliquer des compresses chaudes sur la zone affectée peut aider à soulager les symptômes.
3. Traitement médicamenteux
Les anti-inflammatoires peuvent être utiles afin de soulager les symptômes de la phlébite et les antiplaquettaires tels que l'acide acétylsalicylique, réduisent le risque de formation de caillots dans les vaisseaux.
En cas de phlébite profonde, le traitement implique une hospitalisation et l'utilisation de médicaments anticoagulants tels que l'héparine, la warfarine ou le rivaroxaban, par exemple, qui réduisent la formation de thrombus et préviennent les complications cardiaques ou pulmonaires.
Une fois le traitement initié à l'hôpital, il peut être poursuivi à domicile et peut durer de 3 à 6 mois en fonction de la gravité de la maladie.
En outre, si la personne concernée présente une infection locale, le médecin peut également recommander l'utilisation d'antibiotiques.
Précautions à prendre pendant le traitement
Il existe certaines précautions importantes à prendre pendant le traitement:
- Prendre le traitement de manière correcte, en respectant les horaires et les recommandations prescrites par le médecin;
- Porter les bas de contention de manière efficace;
- Effectuer un suivi médical régulier et les examens médicaux recommandés;
- Pratiquer une activité physique régulière selon les conseils médicaux;
- Éviter de fumer ou arrêter de fumer;
- Maintenir un poids sain;
- Ne pas passer trop de temps dans la même position, changer fréquemment de posture;
- Éviter de rester assis trop longtemps sans bouger les jambes, par exemple en travaillant de longues heures en position assise;
- Éviter d'utiliser des contraceptifs oraux chez les femmes qui présentent un risque accru de troubles de la coagulation.
Par ailleurs, en étant sous anticoagulants ou antiagrégants plaquettaires, il existe un risque accru de saignements. De ce fait, en cas de saignement de nez ou de sang dans les urines ou les selles ainsi que d'ecchymoses sur le corps, il est important de consulter rapidement le médecin prescripteur.
